Đột quỵ não chảy máu dưới nhện là một tình trạng y tế nghiêm trọng, đòi hỏi sự can thiệp ngay lập tức để cứu sống và giảm nguy cơ tàn phế. Bài viết này sẽ hướng dẫn bạn về cách xử trí cấp cứu khi đối mặt với tình huống đột quỵ não chảy máu dưới nhện.
Chảy máu dưới nhện là tình trạng chảy máu vào trong khoang dưới nhện bao quanh não. Chấn thương là nguyên nhân thường gặp nhất của chảy máu dưới nhện. Chúng tôi sẽ không bàn tới chảy máu dưới nhện do chấn thương trong chương này. Chương này sẽ thảo luận về chảy máu dưới nhện tự phát, 80% số này là do vỡ phình mạch hình túi trong não (intracranial saccular aneurysms) gây nên.
Chảy máu dưới nhện chiếm 3% các đột quỵ não nhưng giải thích cho 5% các tử vong do đột quỵ não.
Tỷ lệ mắc là 6-15 trên 100.000 người/năm ở Hoa Kỳ, với nguy cơ cao hơn ở người Mỹ gốc Phi. Trên thế giới, tỷ lệ mắc cao hơn được báo cáo ở Nhật Bản, Mỹ và Bán đảo Scandinavi.
Nữ giới có tỷ lệ mắc bệnh cao hơn nam giới (60% bệnh nhân là phụ nữ).
Các yếu tố nguy cơ: hút thuốc lá, dùng thuốc viên tránh thai, rượu, và các chất kích thích.
Các bệnh khác được kết hợp với phình mạch: bệnh thận đa nang, hội chứng Marfan, hội chứng Ehlers-Danlos, hẹp động mạch chủ, loạn sản xơ cơ.
Vị trí: 30% ở động mạch thông trước, 25% ở động mạch thông sau, 20% ở động mạch não giữa, 10% ở động mạch thân nền, 5% ở động mạch đốt sống, và 25% có nhiều phình mạch.
Đau đầu dữ dội và tồi tệ nhất trong cuộc đời.
Đau đầu như sét đánh.
Đau đầu đôi khi đi kèm với các triệu chứng thần kinh khu trú.

Do tình trạng này có khả năng đe dọa tính mạng, cần tiến hành khẩn cấp đánh giá chẩn đoán để cấp cứu kịp thời.
Chụp cắt lớp vi tính não không tiêm thuốc cản quang: Nếu chụp cắt lớp vi tính não bình thường, nhưng bạn vẫn nghi ngờ lâm sàng cao có chảy máu dưới nhện, cần phải chọc dịch não-tủy, vì chụp cắt lớp vi tính não có thể để sót các chảy máu dưới nhện nhỏ hoặc kín đáo, nhất là nếu đã quá 72 giờ từ khi bị đột quỵ não.
Chọc dịch não-tủy: Không được quên đích thân bạn kiểm tra dịch não-tủy tìm dấu hiệu dịch ánh vàng (xanthochromia). So sánh màu sắc dịch não-tủy với nước. Định lượng hồng cầu trong ống nghiệm đầu và cuối. Cho người chuyển các ống nghiệm dịch não-tủy đến phòng xét nghiệm để đảm bảo phòng xét nghiệm nhanh chóng tiến hành xét nghiệm bệnh phẩm này.
Chụp mạch số hóa xóa nền (Digital substraction angiography [DSA]): Là tiêu chuẩn vàng.
Chụp cắt lớp vi tính mạch não: Rất tốt, nhưng phụ thuộc vào máy chụp cắt lớp vi tính. Khó nhìn thấy các phình mạch gần xương.
Chụp cộng hưởng từ mạch não: Là xét nghiệm khá tốt để sàng lọc các phình mạch chưa vỡ có kích thước > 5 mm.
Chảy máu dưới nhện ở quanh não giữa (perimesen-cephalic SAH): Máu chỉ khu trú ở phía trước đến não giữa (hoặc cầu não). Hình ảnh chụp mạch não bình thường. Không rõ nguyên nhân của chảy máu không rõ (từ tĩnh mạch?). Tình trạng này có tiên lượng tốt và tiến triển lành tính.
Dị dạng động tĩnh mạch (AVM): Kinh điển sẽ gây chảy máu trong nhu mô, nhưng có thể dẫn đến chảy máu dưới nhện. Chụp mạch số hóa xóa nền sẽ giúp chẩn đoán.
Bóc tách động mạch (thường là động mạch đốt sống): Bóc tách thành động mạch lan rộng từ ngoài sọ đến phần trong sọ của một động mạch hoặc được giới hạn đến động mạch trong sọ có thể dẫn đến chảy máu dưới nhện. Điều này có thể xảy ra tự phát hoặc sau chấn thương. Chụp mạch số hóa xóa nền hoặc chụp cộng hưởng từ có thể giúp phát hiện được các bất thường.
Rò động tĩnh mạch (arteriovenous fistula): Có thể chỉ thấy được bằng chụp mạch số hóa xóa nền một cách cẩn thận.
Đột trụy tuyến yên (pituitary apoplexy): Chụp cộng hưởng từ có lợi trong chẩn đoán.
Cocain: Có thể dẫn đến chảy máu dưới nhện, chảy máu trong não hoặc thiếu máu não cục bộ.
Chấn thương: Hỏi bệnh sử chi tiết hoặc khám bên ngoài hộp sọ cẩn thận có thể gợi ý chấn thương là nguyên nhân ban đầu.
Viêm mạch máu (vasculitis): Khó chẩn đoán, vì chụp mạch số hóa xóa nền vừa không nhạy, vừa không đặc hiệu. Sinh thiết não rất đặc hiệu nhưng lại không nhạy.
Ngăn ngừa chảy máu tái phát.
Điều trị đối với chính phình mạch: kẹp bằng clip hoặc nút bằng coil.
Dự phòng và điều trị các biến chứng: tràn dịch não-tủy gây dãn não thất, co giật, thiếu máu cục bộ tim hoặc loạn nhịp, co thắt mạch, hạ natri máu, các nhiễm khuẩn, huyết khối tĩnh mạch sâu.
Phục hồi chức năng.
Chảy máu tái phát xẩy ra với tỷ lệ cao nhất trong vòng 24 giờ đầu sau chảy máu dưới nhện (4%) và gây tử vong cao.
Kiểm soát huyết áp có thể đóng vai trò quan trọng trước khi điều trị triệt để nhằm làm giảm chảy máu tái phát. Huyết áp động mạch trung bình mục tiêu cần đạt là 70-100 mmHg, và mục tiêu này thấp hơn có ý nghĩa so với các hội chứng đột quỵ não khác.
Nằm nghỉ tại giường và cho bệnh nhân được nhập điều trị tại khoa Hồi sức-Cấp cứu có phương tiện để theo dõi liên tục bệnh nhân.
Các thuốc chống tiêu fibrin (acid epsilon-aminocaproic, acid tanxemic) làm giảm chảy máu tái phát nhưng lại thúc đẩy biến chứng thiếu máu cục bộ*. Vì vậy các thuốc này hiếm được sử dụng.
Điều trị này phải được tiến hành càng sớm càng tốt, nhất là ở các bệnh nhân có khiếm khuyết lâm sàng từ nhẹ đến trung bình, với mục tiêu là giúp ngăn ngừa chảy máu tái phát.
Phẫu thuật mở sọ và đặt kẹp kim loại (clip) để loại bỏ phình mạch khỏi vòng tuần hoàn động mạch.
Kỹ thuật này được cho là cách tốt nhất để ngăn ngừa lâu dài chảy máu do phình mạch.
Nhưng kỹ thuật này vẫn để lại tình trạng tàn phế, và không dễ kẹp được clip được đối với một số túi phình mạch liên quan với vị trí, hình dáng túi phình mạch.
Đặt coil đã trở thành một biện pháp điều trị thay thế cho phẫu thuật kẹp cổ túi phình mạch bằng clip. Khi coil lấp đầy phình mạch bằng coil, chúng sẽ gây tắc và loại bỏ khỏi tuần hoàn động mạch một cách hiệu quả túi phình mạch.
Tỷ lệ chảy máu tái phát tiếp theo không tốt như phẫu thuật kẹp cổ túi phình bằng clip, nhưng cũng được coi là tốt gần bằng.
Thủ thuật này có thể không bền bằng kẹp cổ túi phình bằng clip. Dữ liệu lâu dài còn chưa đầy đủ, song làm bít tắc hoàn toàn phình mạch không phải bao giờ cũng đạt được ngay từ lần can thiệp đầu tiên và có thể cần can thiệp nhắc lại.
Một số phình mạch không dễ đặt được coil do có vị trí ở xa hoặc do hình dáng túi phình.
Đó là một câu hỏi lớn. Tùy từng trường hợp, song nên dựa vào đặc điểm lâm sàng, giải phẫu của từng bệnh nhân và kinh nghiệm của đội ngũ tiến hành can thiệp nội mạch và thầy thuốc phẫu thuật thần kinh. ISAT là một thử nghiệm đa trung tâm ngẫu nhiên so sánh hai phương pháp:
23,7% được nút túi phình bằng coil so với 30,6% bệnh nhân được kẹp clip cổ túi phình. Các tiêu chí đánh giá là tình trạng sống phụ thuộc hoặc tử vong sau 1 năm (giảm 6,9% nguy cơ tuyệt đối về kết cục xấu).
Đối với thử nghiệm này, các bệnh nhân được coi là ứng viên tốt cho cả hai thủ thuật (gần 60% được điều trị ngoài thử nghiệm). 88% số bệnh nhân có chảy máu dưới nhện nhẹ. Do đó, các kết quả không thể khái quát hóa cho toàn bộ quần thể bệnh nhân chảy máu dưới nhện.
Các vị trí phình mạch có thể gặp: 51% các phình mạch của động mạch thông trước hoặc não trước và 33% các phình mạch của động mạch thông sau hoặc động mạch cảnh trong. Chỉ 14% các phình mạch là thuộc động mạch não giữa và 2,7% là các phình mạch của tuần hoàn não sau.
Rất có thể, hầu hết các phình mạch của động mạch não giữa được kẹp clip và các phình mạch của tuần hoàn não sau được nút coil không được đưa vào nghiên cứu này.
Dựa vào kết quả nghiên cứu ISAT, điều trị được ưu tiên lựa chọn đối với túi phình của động mạch thông sau hoặc động mạch thông trước, động mạch cảnh trong, động mạch não trước đã bị vỡ là nút bằng coil, nhưng, như đã nói ở trên, cách tiếp cận hợp lý phải dựa vào các yếu tố cá nhân hóa và vấn đề này vượt quá phạm vi bài viết này. Cần tới tư vấn của các chuyên gia đa khoa nhấn mạnh đến sự cần thiết cần xử trí và chăm sóc cho bệnh nhân tại các trung tâm chuyên sâu.
Cũng như với các đột quỵ não khác thường gặp, các biến chứng nội khoa chung như huyết khối tĩnh mạch sâu, viêm phổi, và các nhiễm khuẩn khác. Chảy máu dưới nhện có các biến chứng riêng biệt mà chúng tôi muốn đề cập ở đây: tràn dịch não-tủy gây dãn não thất, co giật, co thắt mạch não và các khiếm khuyết muộn do thiếu máu cục bộ.
Tràn dịch não-tủy gây dãn não thất rõ rệt xảy ra ở gần 20% số bệnh nhân bị chảy máu dưới nhện. Tràn dịch não thất có thể đã xảy ra ở thời điểm bị chảy máu dưới nhện.
Chẩn đoán: Các dấu hiệu lâm sàng bao gồm: suy giảm ý thức, kích thích, tăng huyết áp, và nhịp tim chậm. Tuy nhiên, các dấu hiệu này không đặc hiệu. Chụp cắt lớp vi tính não không tiêm thuốc cản quang: dãn các não thất.
Điều trị: Dẫn lưu dịch não-tủy ra ngoài qua một catheter đặt trong não thất (dẫn lưu não thất ra ngoài hoặc mở thông não thất).
Sau khi tiến hành thủ thuật mở thông não thất bệnh nhân cần được theo dõi về số lượng dịch não-tủy được dẫn lưu và tình trạng nhiễm khuẩn.
Nếu tràn dịch não-tủy gây dãn não thất kéo dài, có thể chuyển từ dẫn lưu dịch não-tủy ra ngoài sang dẫn lưu bên trong bằng cách đặt dẫn lưu não thất-ổ bụng (ventriculo-peritoneal), não thất-tâm nhĩ (ventriculo-atrial), hoặc thắt lưng-phúc mạc (lumbo-peritoneal shunt) do bởi bác sỹ phẫu thuật thần kinh thực hiện.
Co giật có thể làm tăng huyết áp và dễ làm tăng nguy cơ chảy máu tái phát.
Dự phòng: Không có bằng chứng tốt về hiệu quả, chúng tôi không cho thuốc chống động kinh thường quy trừ khi đã xảy ra cơn co giật hoặc nếu dự kiến chỉ cho dùng trong thời gian ngắn.
Phenytoin 300 mg/ ngày và điều chỉnh liều để duy trì nồng độ thuốc trong huyết thanh là 10-20 µg/mL.
Chẩn đoán: Có thể không nhận biết được các cơn động kinh không có biểu hiện co giật trên lâm sàng (non-convulsive seizure). Ghi điện não tại giường có thể giúp ích chẩn đoán nếu bản thân tình trạng chảy máu dưới nhện hoặc dùng thuốc an thần gây ảnh hưởng đến quá trình đánh giá.
Điều trị: Phenytoin thường được sử dụng nhất và sẵn có trên thị trường cả chế phẩm dùng theo đường uống và đường tĩnh mạch. Đối với các thuốc chống động kinh khác, levetiracetam, acid valproic và phenobarbital sẵn có trên thị trường dưới dạng tiêm tĩnh mạch.
Thường khởi phát 3-5 ngày sau chảy máu dưới nhện, tối đa 5-10 ngày.
Gần 30% bệnh nhân chảy máu dưới nhện xuất hiện tình trạng co thắt mạch, và 15-20% tiếp tục tiến triển thành đột quỵ thiếu máu não cục bộ.
Dự phòng: Thuốc chẹn kênh canxi: Nimodipin (Nimotop) 60 mg uống cách mỗi 4 giờ một lần × 3 tuần*, nhưng cần điều chỉnh giảm liều nếu huyết áp bị hạ xuống quá thấp gây nguy cơ làm giảm áp lực tưới máu thích hợp cho bệnh nhân. Nên bắt đầu điều trị sớm sau chẩn đoán chảy máu dưới nhện để ngăn ngừa co thắt mạch.
Magiê: dữ liệu giai đoạn II gợi ý dùng magiê sulfat bắt đầu trong vòng 4 ngày sau chảy máu dưới nhện và dùng liên tục đến 14 ngày sau điều trị phình mạch có thể làm giảm các khiếm khuyết thiếu máu não cục bộ muộn127. Liều magiê sulfatđược sử dụng là 64 mmol/L mỗi ngày nhằm đạt được mục tiêu đưa nồng độ magiê máu 1,0-2,0 mmol/L.
Một nghiên cứu gần đây về statin đã không cho thấy có lợi ích, và các điều trị khác vẫn đang được đánh giá.
Chẩn đoán: Siêu âm Doppler xuyên sọ (TCD): Đo xu hướng tốc độ dòng (velocity trend) hàng ngày hoặc định kỳ cho thấy tiện ích hơn ảnh chụp tốc độ dòng chảy ở một thời điểm. Vì vậy cần ghi lại giá trị ban đầu và theo dõi hàng ngày thông số này. Chỉ số Lindegaard (Lindegaard ratio) là tỷ lệ tốc độ dòng chảy của động mạch não giữa so với động mạch cảnh trong đoạn ngoài sọ. Tăng tốc độ dòng chảy có thể chỉ dẫn có co thắt mạch hoặc do tăng dòng máu não toàn bộ. Tăng chỉ số Lindegaard có thể là dấu hiệu đáng tin cậy để đánh giá tình trạng co thắt động mạch não giữa.
Chụp cắt lớp vi tính mạch (CTA): Chụp cắt lớp vi tính mạch cần tiêm thuốc cản quang có iod những có thể được phối hợp với chụp cắt lớp vi tính tưới máu để chẩn đoán co thắt mạch và thiếu máu cục bộ.
Chụp mạch não (angiography): Thủ thuật xâm lấn hơn, nhưng cũng có thể được kết nối với điều trị bằng tạo hình mạch máu hoặc tiêm papaverin trong động mạch.
Các dấu hiệu và triệu chứng lâm sàng: Các khiếm khuyết cục bộ tương tự như thiếu máu não cục bộ, mặc dù có thể có thêm rối loạn chức năng thùy trán hai bên như trong trường hợp co thắt động mạch thông trước, hoặc suy giảm ý thức nếu do co thắt động mạch sống-nền. Cần chẩn đoán và điều trị co thắt mạch trước khi các triệu chứng và các dấu hiệu này xuất hiện.
Điều trị: Tăng huyết áp (Hypertension) - tăng thể tích máu (Hypervolemia) - tăng pha loãng (Hemodilition) (hay còn được gọi là liệu pháp 3H). Một phần hoặc toàn bộ các phần của bộ ba này thường được sử dụng. Kết hợp thuốc vận mạch và các chất làm tăng thể tích tuần hoàn như albumin, dịch tinh bột tổng hợp, dịch keo, chế phẩm máu.
Có thể thực hiện điều trị can thiệp nội mạch trực tiếp vớinong động mạch bằng bóng (balloon angioplasty) hoặc truyền thuốc papaverin hay nicardipin.
Tiên lượng tử vong: Trong một nghiên cứu dựa vào quần thể, 3% bệnh nhân chảy máu dưới nhện tử vong trước khi tiếp cận được dịch vụ chăm sóc y tế và một phần ba tử vong trong tháng đầu128. Một phần tư tử vong có thể có thể được quy kết trực tiếp cho tình trạng chảy máu ban đầu, một phần tư khác được quy cho co thắt mạch, và một phần tư nữa do chảy máu tái phát.
Tiên lượng tàn tật: Một phần ba số bệnh nhân có lại các khiếm khuyết thần kinh.
Nguy cơ chảy máu tái phát: Với phình mạch không được kẹp clip, 6% bệnh nhân sẽ bị chảy máu tái phát trong vòng 3 ngày đâu, và 12% trong vòng 2 tuần đầu129. Tăng huyết áp làm tăng nguy cơ bị chảy máu tái phát.
Do những bệnh nhân này thường được vào khoa Phẫu thuật thần kinh, nên chúng tôi không cung cấp các mẫu y lệnh nhập viện, nhưng chúng tôi sẽ thảo luận trình tự các công đoạn thông thường dành cho một bệnh nhân chảy máu dưới nhện cần được nhập viện:
Xác nhận chẩn đoán chảy máu dưới nhện bằng chụp cắt lớp vi tính não hoặc chọc dịch não-tủy càng sớm càng tốt.
Kiểm soát huyết áp, dùng thuốc chống co giật dự phòng.
Hội chẩn bác sỹ phẫu thuật thần kinh, cho bệnh nhân nhập vào khoa Hồi sức-Cấp cứu.
Nếu cần thiết, chuyển khẩn cấp bệnh nhân đến một bệnh viện phù hợp có khả năng chăm sóc hồi sức thần kinh, can thiệp thần kinh (đặt coil) và phẫu thuật thần kinh.
Xem xét dẫn lưu não thất nếu có tràn dịch não tủy gây dãn não thất.
Xác định vị trí của phình mạch bị vỡ bằng chụp cắt lớp vi tính mạch máu hoặc chụp mạch số hóa xóa nền (làm ngày đầu).
Điều trị triệt để đối với túi phình mạch (kẹp bằng clip hoặc đặt coil).
Dùng nimodipin qua ống xông dạ dày.
Tìm kiếm và điều trị co thắt mạch não (trong 2 tuần đầu).
Các phình mạch chưa vỡ đôi khi được phát hiện tình cờ khi tiến hành thăm dò hình ảnh học sọ não hoặc do các triệu chứng thần kinh khác trước khi phình mạch này đã bị vỡ và gây chảy máu dưới nhện. Một số bệnh nhân bị chảy máu dưới nhện được phát hiện có các phình mạch khác chưa bị vỡ. Một số phình mạch chưa vỡ được phát hiện khi tiến hành sàng lọc cho những người có tiền sử gia đình bị chảy máu dưới nhện.
Chẩn đoán: Chiến lược chẩn đoán cũng giống như đối với các phình mạch đã bị vỡ, trong đó chụp mạch số hóa xóa nền là tiêu chuẩn vàng để chẩn đoán chính xác và đánh giá phình mạch não. Chụp cắt lớp vi tính mạch và cộng hưởng từ mạch là những phương tiện sàng lọc khá tốt.
Tiến triển tự nhiên: 0,5-1% toàn bộ dân số ẩn chứa các phình mạch trong sọ chưa vỡ. Các phình mạch thường lớn dần theo thời gian. Còn tồn tại các tranh luận giữa các chuyên gia về tiến triển tự nhiên và quyết định để can thiệp130,131.
Nghiên cứu ISUIA: Tỷ lệ vỡ sẽ cao hơn đối với các phình mạch có kích thước lớn hơn, thuộc tuần hoàn não sau (động mạch thông sau, động mạch não sau, động mạch đốt sống, hoặc động mạch thân nền), và ở bệnh nhân có tiền sử chảy máu dưới nhện 131.
Tỷ lệ chảy máu ~ 0,1%/năm nếu đường kính < 7 mm.
Tỷ lệ chảy máu ~ 0,5%/năm nếu đường kính 7-12 mm ở tuần hoàn não trước.
Tỷ lệ chảy máu ~ 3%/năm nếu đường kính 7-12 mm ở tuần hoàn não sau.
Tỷ lệ chảy máu > 3%/năm nếu đường kính > 12 mm.
Tỷ lệ chảy máu là 1-2%/năm. Các tranh luận và tính chưa chắc chắn trong xử trí tùy thuộc vào quan sát nghịch lý cho thấy mặc dù tỷ lệ vỡ của các phình mạch nhỏ thường thấp khi theo dõi theo thời gian, nhưng hầu hết các chảy máu dưới nhện lại là do các phình mạch nhỏ.
Xử trí: Quyết định kẹp cổ túi phình bằng clip hoặc đặt coil một túi phình chưa vỡ phụ thuộc vào năm yếu tố chính:
Tiền sử chảy máu - tăng nguy cơ tái phát và cân nhắc thiên về lựa chọn can thiệp, hoặc là kẹp cổ túi phình bằng clip hoặc đặt coil để bít tắc phình mạch.
Vị trí phình mạch - tuần hoàn não trước ít có nguy cơ vỡ và ít bị tàn tật do phẫu thuật.
Kích thước phình mạch - các phình mạch chưa vỡ lớn hơn 7 mm có nhiều khả năng bị chảy máu hơn.
Tuổi của bệnh nhân - Gia tăng tàn tật với bất kỳ can thiệp nào khi tuổi tăng cao. Nguy cơ tàn tật liên quan đến đặt coil có vẻ như ít phụ thuộc vào tuổi hơn.
Kinh nghiệm phẫu thuật viên - tàn tật quanh cuộc mổ và khi đặt coil thấp hơn khi người thực hiện thủ thuật có kinh nghiệm.
Các quyết định điều trị đối với từng bệnh nhân phải được cá nhân hóa theo quyết định của các chuyên gia tư vấn thần kinh, phẫu thuật viên thần kinh, và bác sỹ can thiệp mạch não dựa trên năm thông số nếu trên. Chúng tôi đang chờ đợi thêm dữ liệu cuối cùng từ các thử nghiệm đang được thực hiện để có thêm thông tin hỗ trợ các quyết định của chúng tôi nhưng dưới đây là các khuyến cáo chung:
Phình mạch chưa vỡ ở xoang (unruptured aneurysm cavernous) hoặc có kích thước < 5-7 mm: Để yên không can thiệp.
Phình mạch chưa vỡ có kích thước > 5-7 mm, ở tuần hoàn não trước, bệnh nhân < 65 tuổi, trung tâm/bác sỹ phẫu thuật có kinh nghiệm: Phẫu thuật kẹp cổ túi phình bằng clip.
Phình chưa vỡ kích thước > 5-7 mm, ở tuần hoàn não sau, bệnh nhân > 65 tuổi, nhóm can thiệp mạch có kinh nghiệm: Đặt coil.
Bảo vệ thành mạch, ngăn ngừa tình trạng vỡ mạch máu và túi phình mạch máu nhờ thành phần Rutin.
Chứa terpinolene giúp ngăn chặn quá trình oxy hóa LDL (mỡ xấu), giúp đánh tan cục máu đông trong thành mạch, giảm sự liên kết các cholesterol xấu tốt từ đó ngăn ngừa tai biến đột quỵ.
Các hợp chất hữu cơ nguồn gốc tự nhiên như axit amin, flavonoid, polyphenol, tecpen,... và các dược chất quý như docetaxeelFl, paclitaxeel, taxol giúp tiêu sợi huyết, kích thích cơ thể tăng tổng hợp các yếu tố chống đông máu, ngăn cản cục máu đông hình thành ở người trẻ.
Kích thích enzym AMPK, làm giảm tổng hợp acid béo, giảm sinh tổng hợp cholesterol, giảm sự biệt hóa tế bào mỡ, giảm quá trình sản xuất mỡ "xấu" như LDL, triglyceride.
Giúp thông huyết mạch, ổn định huyết áp, giảm xơ vữa động mạch, điều hòa đường huyết,... từ đó kiểm soát các yếu tố nguy cơ gây huyết khối.
Tìm hiểu thêm: https://edallyhanquoc.vn/tinh-dau-thong-do-edally-han-quoc-new.html
Đừng để phải nói “giá như. Đột quỵ có thể đánh cắp người thân yêu của bạn chỉ sau 3 giờ đồng hồ. Đột quỵ có thể xảy ra với bất kỳ ai, ở mọi thời điểm trong cuộc đời. Vì vậy hãy sử dụng Tinh dầu thông đỏ Hàn Quốc Edally Pine Needle Capsule để xóa tan nỗi lo về đột quỵ.
Mọi thông tin chi tiết về sản phẩm cũng như chính sách đại lý xin vui lòng liên hệ edallyhanquoc.vn qua Hotline/Zalo: 0902.158.663 để được tư vấn và hỗ trợ nhanh nhất.
 Giảm Đường Huyết Mà Không Phục Hồi Tụy Là Đang Chữa Ngọn
Giảm Đường Huyết Mà Không Phục Hồi Tụy Là Đang Chữa Ngọn
 Mục Tiêu Hướng Tới Của Người Tiểu Đường Là Gì?
Mục Tiêu Hướng Tới Của Người Tiểu Đường Là Gì?
 Người Bệnh Tiểu Đường Nên Làm Gì Ngày Tết?
Người Bệnh Tiểu Đường Nên Làm Gì Ngày Tết?
 Nám Nội Tiết - Hiểu Đúng Để Làn Da Không Lão Hóa Trước Tuổi
Nám Nội Tiết - Hiểu Đúng Để Làn Da Không Lão Hóa Trước Tuổi
 Cơn Thiếu Máu Não Thoáng Qua (TIA): Dấu Hiệu Nhẹ Nhưng Cảnh Báo Nguy Cơ Đột Quỵ Não
Cơn Thiếu Máu Não Thoáng Qua (TIA): Dấu Hiệu Nhẹ Nhưng Cảnh Báo Nguy Cơ Đột Quỵ Não
 Vì Sao Cần Kiểm Soát Trào Ngược Dạ Dày - Thực Quản Ở Người Bệnh Tiểu Đường?
Vì Sao Cần Kiểm Soát Trào Ngược Dạ Dày - Thực Quản Ở Người Bệnh Tiểu Đường?
 Cơn Hạ Đường Huyết - Biến Chứng Nguy Hiểm Cần Biết Trong Điều Trị Đái Tháo Đường
Cơn Hạ Đường Huyết - Biến Chứng Nguy Hiểm Cần Biết Trong Điều Trị Đái Tháo Đường
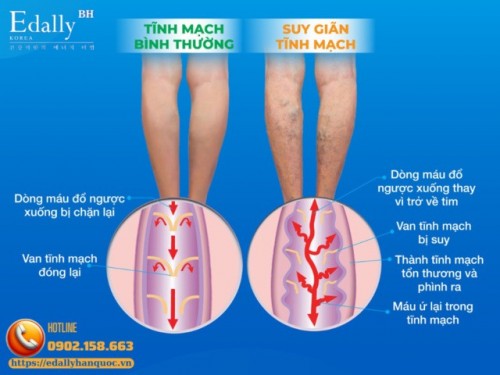 Suy Giãn Tĩnh Mạch Chi Dưới - Hiểu Bệnh Để Phòng Ngừa
Suy Giãn Tĩnh Mạch Chi Dưới - Hiểu Bệnh Để Phòng Ngừa
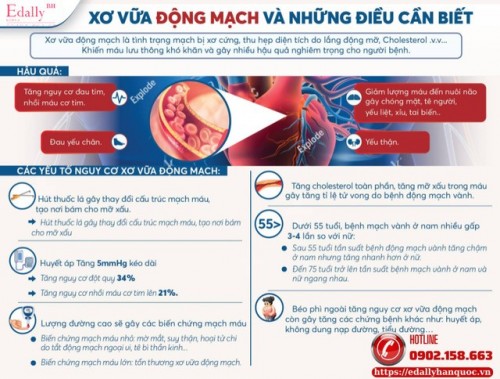 Xơ Vữa Động Mạch Và Những Hiểu Nhầm Thường Gặp
Xơ Vữa Động Mạch Và Những Hiểu Nhầm Thường Gặp
 Chất Xơ Quan Trọng Như Thế Nào Với Người Tiểu Đường
Chất Xơ Quan Trọng Như Thế Nào Với Người Tiểu Đường
Chia sẻ bài viết:
 Làm Thế Nào Để Hồi Sinh Làn Da Lão Hóa?
Làm Thế Nào Để Hồi Sinh Làn Da Lão Hóa?
 Tại Sao Phải Trẻ Hóa Màng Đáy Trong Điều Trị Nám?
Tại Sao Phải Trẻ Hóa Màng Đáy Trong Điều Trị Nám?
 Lợi Khuẩn Và Vai Trò Đối Với Hàng Rào Bảo Vệ Da
Lợi Khuẩn Và Vai Trò Đối Với Hàng Rào Bảo Vệ Da
 Cường Giáp Nên Kiêng Ăn Gì Và Lưu Ý Gì Về Chế Độ Ăn Để Phục Hồi Sức Khỏe?
Cường Giáp Nên Kiêng Ăn Gì Và Lưu Ý Gì Về Chế Độ Ăn Để Phục Hồi Sức Khỏe?
 Suy Dinh Dưỡng Ở Người Trưởng Thành Khắc Phục Như Thế Nào?
Suy Dinh Dưỡng Ở Người Trưởng Thành Khắc Phục Như Thế Nào?
 Căng Thẳng, Stress Ở Phụ Nữ Mang Thai Và Sau Sinh Nguy Hiểm Như Thế Nào?
Căng Thẳng, Stress Ở Phụ Nữ Mang Thai Và Sau Sinh Nguy Hiểm Như Thế Nào?
.png)
건강미인의 에너지 비법
TRUNG TÂM TINH DẦU THÔNG ĐỎ HÀN QUỐC EDALLY BH
 BT 09 - KĐT Resco, Quận Bắc Từ Liêm, Hà Nội, Việt Nam
BT 09 - KĐT Resco, Quận Bắc Từ Liêm, Hà Nội, Việt Nam
.png) Phố Tăng, Đông Hưng, Thái Bình, Việt Nam
Phố Tăng, Đông Hưng, Thái Bình, Việt Nam
 0902.158.663 / 0908.062.668
0902.158.663 / 0908.062.668
.png) edallyhq@gmail.com
edallyhq@gmail.com